Консервирование и хранение крови
Посуду и системы для взятия крови и ее хранения после предварительной тщательной обработки стерилизуют. Кровь для консервации берут в специальной операционной при строжайшем соблюдении правил асептики: персонал одевается так же, как для операции, так же моют руки и обрабатывают операционное поле, применяют стерильный материал и т. д. Кровь путем венепункции берут из локтевой (кубитальной) вены в специальные банки, ампулы или полиэтиленовые мешки, заполненные стабилизирующим раствором:
а) цитратно-солевым (цитрата натрия 0,5 г, хлорида натрия 0,85 г, дистиллированной воды 100 мл); на 100 мл крови применяют такое же количество раствора; срок хранения такой крови 12 сут; б) 5—6% раствором цитрата натрия; на 100 мл крови берут 10 мл раствора. Срок хранения 15 суток; в) глюкозо-цитратным раствором (цитрата натрия 5 г, глюкозы 25 г, дистиллированной воды 100 мл); на 100 мл крови применяют 10 мл раствора цитрата и 1 мг глюкозы; длительность хранения до 25 сут.
Во всех случаях консервации в качестве консерванта к крови добавляют какой-либо антибиотик или не разрушающий кровь антисептик.
Применяют и другие стабилизирующие и консервирующие растворы. Для стабилизации иногда кровь пропускают через ионитные смолы, которые отнимают от нее ионы кальция, лишая таким образом способности к свертыванию.
После забора крови посуду герметически закрывают и наклеивают на нее этикетку с указанием группы крови, времени взятия, характера консервации и фамилии донора. При резусот-рицательной крови делают особую отметку на этикетке, при ре-зусположительной отметка не требуется. Кровь хранят в холодильнике при температуре 4—6°С.
Методы переливания крови
Прямое переливание. Кровь непосредственно из вены донора переливают в вену реципиента. Очень эффективный метод при тяжелом состоянии больного (острая массивная крово-потеря, сепсис, гемофилия).
Непрямое переливание крови. Кровь донора вначале собирают в специальные банки, стабилизируют, консервируют и в дальнейшем по мере необходимости производят ее переливание.
Существуют следующие способы переливания крови:
1) внутривенное переливание производят струйно при массивных кровопотерях или капельно (20—30 капель в минуту) , когда позволяет состояние больного и требуется перелить большое количество крови (1 —1,5 л). При капельном методе меньше опасность перегрузки сердечно-сосудистой системы;
2) внутриартериальное переливание крови производят больным в состоянии клинической смерти или близком к нему, кровь переливают под давлением;
3) внутрикостное переливание крови производят в губчатое вещество кости (грудина, пяточная кость, крыло подвздошной кости и др.). Применяют тогда, когда внутривенно технически сложно производить переливание, например, у детей;
4) обменное переливание крови производят при кровопусканиях с последующей заменой кровью донора — при отравлениях гемолитическими ядами (мышьяк, грибы и т. д.), пищевых и медикаментозных отравлениях;
5) обратное переливание крови (реинфузия, аутотрансфузия) — переливание собственной крови, излившейся в серозную полость, например в брюшную полость при разрывах селезенки, брыжейки, нарушенной трубной беременности (излившуюся кровь собирают, фильтруют через 4 слоя марли пропитанной цитратом натрия) ;
6) переливание трупной крови (берут от трупов людей, умерших от неинфекционных заболеваний — кровоизлияние в мозг, инфаркта миокарда, вследствие тяжелой травмы). Трупная кровь не свертывается, поэтому ее заготовляют без стабилизаторов (отсутствие фибриногена) в большом количестве.

Определение пригодности крови
Перед переливанием крови необходимо проверить ее на наличие инфицированности, сгустков и гемолиза. Кровь, пригодная для переливания, не содержит сгустков. Плазма над осевшими эритроцитами прозрачна и имеет соломенно-желтый цвет. При инфицированности в плазме образуются муть и хлопья. При гемолизе плазма приобретает розовую окраску («лаковая» кровь).
Техника переливания крови
Переливание крови проводят в строгой последовательности. У реципиента определяют группу крови и резус-принадлежность. Должны иметься такие же данные и о крови донора. Перед переливанием эти показатели вновь определяются. Проводят реакцию на совместимость, резус-совместимость и биологическую пробу. Перед переливанием кровь согревают до комнатной температуры.
Переливание из флакона ЛИПК. Через пробку флакона с кровью, предварительно протертую спиртом, вводят две специальные иглы (короткая и длинная). К короткой игле присоединяют один конец системы для переливания крови, флакон переворачивают пробкой вниз, заполняют капельницу с таким расчетом, чтобы часть ее занимал воздух, а в трубке воздуха не было; а другой конец системы присоединяют к игле, введенной в вену больного (рис. 41).
Система для переливания крови должна быть заранее смонтирована и простерилизована. Она состоит из двух трубок, капельницы и зажима для регулирования скорости переливания. Заранее подготовленные в заводских условиях системы хранят в стерильном состоянии в специальных упаковках.
Переливание из ампулы ЦИПК. С нижнего конца ампулы снимают резиновый колпачок. Надевают трубку от системы переливания крови. С верхнего тубуса ампулы срезают резиновый колпачок и прикрывают стерильной марлевой салфеткой. Для заполнения системы кровью и вытеснения из нее воздуха конец системы для иглы поднимают выше уровня ампулы с кровью, с системы снимают зажим и трубку медленно опускают вниз ниже уровня капельницы, чтобы капельница заполнилась кровью наполовину, а трубки — полностью с вытеснением воздуха (из свободного конца трубки появляется струя крови).
Переливание из полиэтиленового мешка. Система с капельницей для переливания крови с той и другой стороны имеет иглы. Одной иглой прокалывают мешок с кровью через специальную трубочку. Через другую трубочку вводят длинную иглу, не доходящую до дна мешка на 1—2 см. Систему заполняют по принципу переливания из' флакона. Другую иглу системы вводят в вену больного.
Переливание из двух флаконов (ампул, мешков) производят в случае необходимости быстрого переливания массивного количества крови или длительного переливания большого количества крови. С этой целью между капельницей и обоими флаконами устанавливают стеклянный тройник. По указанному выше методу вначале заполняют кровью первую часть системы до капельницы от одной ампулы, потом —- от второй. Вторую часть системы заполняют по обычной методике. При переливании из двух флаконов один из них может содержать кровезамещающую жидкость.
При всех указанных способах после заполнения системы кровью на нижний конец надевают зажим, сосуды для переливания крови укрепляют на специальной подставке (можно укрепить и до заполнения), иглу вводят в вену, снимают зажим с системы, выпускают небольшое количество крови (удаление воздуха) и подключают систему к игле.
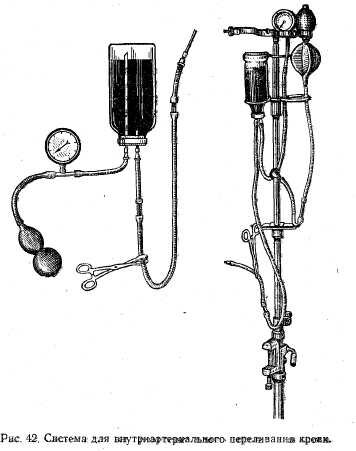
При внутриартериальном переливании крови на конец длинной иглы (флакон), на верхний тубус (ампула) или дополнительную иглу (мешок) надевают трубку от баллона, из которого в сосуд для переливания крови нагнетают воздух под давлением 160—180 мм рт. ст. Переливание производят со скоростью 100—150 мл/мин (рис. 42).
Показания и противопоказания к переливанию крови
Переливание крови показано в следующих случаях: 1) с заместительной целью (анемии); 2) с целью дезинтоксикации организма; 3} для лечения, и профилактики травматического шока; 4) для стимуляции жизненных процессов (гемопоэз, регенерация); 5) для оживления в терминальных состояниях; 6) с гемо-статичёской целью.
Абсолютные противопоказания к переливанию крови: 1) декомпенсация сердечно-сосудистой системы; 2) активный туберкулез легких (при свежих инфидьтративных формах); 3) аллергические заболевания (крапивница, отек Квинке, экзема и др.); 4) тромбозы и эмболии; 5) острые воспалительные заболевания печени и почек (гепатиты, нефриты); 6) истинная плетора и злокачественное полнокровие.
Ошибки, опасности и осложнения при переливании крови
Переливание несовместимой крови (ошибка при определении группы крови). Симптомы: чувство стеснения в груди, головная боль, боль в животе и пояснице, учащение пульса, падение артериального давления, иногда рвота, непроизвольное мочеиспускание, дефекация. В этих случаях производят кровопускание, вливание плазмы, противошоковых растворов, 5% раствора глюкозы, обменное переливание совместимой одногруппной крови, а также паранефральную новокаиновую блокаду. При развитии уремии показаны промывание желудка, гемодиализ при помощи аппарата «искусственная почка».
Переливание резуснесовместимой крови. Клиническая картина такая же, как при переливании несовместимой группы крови. Реакция иногда может наступить значительно позднее. Появление альбуминоурии и гематурии (эритроциты) подтверждают диагноз. Лечебные мероприятия такие же, как при переливании несовместимой крови.
Переливание инфицированной и загрязненной крови. Симптомы появляются через несколько часов и выражаются в потрясающем ознобе, падении артериального давления, ухудшении пульса, цианозе кожных покровов и слизистых оболочек. Лечение производят так же, как при переливании несовместимой крови, но с добавлением антибиотиков.
Анафилактический шок. Развивается в сенсибилизированном организме к различным белкам. Симптомы, падение артериального давления, учащение пульса, побледнение кожных покровов и видимых слизистых оболочек, поверхностное дыхание. Лечение— противошоковые мероприятия, применение антигистамин-ных препаратов.
Цитратный шок. Развивается при переливании большого количества крови с большим содержанием цитрата натрия. Клиника характеризуется гемодинамическими нарушениями, судорогами. Лечение — внутривенное вливание 10% раствора'хлорида кальция.
Пирогенные реакции. Могут возникнуть при переливании не только крови, но и кровезаменителей. Причина—попадание пи-рогенных веществ, которые часто являются продуктом жизнедеятельности различных бактерий. Симптомы: озноб, повышение температуры, недомогание, одышка, сыпь на коже. Профилактика — тщательное выполнение инструкций по обработке посуды и систем для переливания крови, соблюдение сроков годности применяемых препаратов.
Острое расширение сердца. Наступает в результате быстрого переливания крови. Симптомы: чувство стеснения в груди, затрудненное дыхание, цианоз кожи и слизистых оболочек.
Воздушная эмболия. Наступает в том случае, если воздух из системы вместе с кровью попадает в правое сердце и сосуды легких. Симптомы: боли в груди, беспокойство, цианоз, затрудненное дыхание, остановка сердца.
Эмболия тромбами. Сгустки крови из системы и иглы могут проникнуть в сосуды, при попадании сгустков в сосуды легких наблюдаются боль в груди, кровохарканье, одышка, лихорадка, в сосуды головного мозга (при артерио-венозных коммуникациях) — потеря сознания, падение артериального и венозного давления, поверхностное дыхание.
Препараты крови
В современной медицине широкое распространение нашли компоненты крови. При ряде заболеваний их применение является более целесообразным по сравнению с цельной кровью.
В настоящее время существует большое количество препаратов компонентов крови. Наиболее часто в хирургической практике применяются следующие препараты:
Плазма получается после отстаивания крови в течение 48 ч при 4°С.
Сыворотка получается после дифференцирования плазмы. Плазма и сыворотка выпускаются в жидком (нативная плазма и сыворотка) и сухом виде. Сухая плазма может храниться до 5 лет. Перед употреблением ее разводят стерильной дистиллированной водой в пропорции, указанной на этикетке (25—30%).
Переливание плазмы показано при шоке различного происхождения, кровотечениях с целью гемостаза, потере организмом белка (гипопротеинемия) и др.
Эритроцитная масса состоит из 80—90% эритроцитов и 20% плазмы, выпускается в ампулах или флаконах. Показания: выраженное малокровие, гипо- и диспротеинемия, интоксикация. Противопоказания: такие же, как при переливании крови.
Лейкоцитная масса — препарат, содержащий в большом количестве лейкоциты. Показания к переливанию: гипопла-сткческое и апластическое состояние кроветворения, лекарственный агранулоцитоз и сепсис. Противопоказания: наличие у больных антилейкоцитарных антител.
Тромбоцитная масса выпускается в жидком и сухом виде. Применяется для внутривенного вливания при нарушении свертываемости крови (болезнь Верльгофа, апластическая анемия и др.) с гемостатической целью. Противопоказания: наклонность к тромбообразованию.
Значительное распространение для местной остановки кровотечения, особенно паренхиматозного, нашли следующие препараты: тромбин сухой, гемостатическая губка, биологический антисептический тампон (БАТ), фибринная пленка. К противосверты-вающим препаратам относятся фибринолизин и тромболитин.
Кровезаменители
Кровезаменители нашли широкое применение из-за их направленного действия: повышения артериального давления, дезинтоксикации (удаление и нейтрализация токсинов в организме), восстановления синтеза плазменных белков и т. д. Некоторые из них обладают комплексным действием. Например, поли-глюкин повышает кровяное давление и уменьшает интоксикацию организма. Кровезаменители вводят обычно внутривенно капель-но, часто в сочетании с кровью или ее препаратами.
I. Кровезаменители противошокового действия: 1) полиглю-кин; 2) гемовинил (поливинилпирролидин среднемолекуляр-ный); 3) поливинил среднемолекулярный; 4) желатиноль.
II. Кровезаменители для дезинтоксикации: 1) гемодез (поливинилпирролидин низкомолекулярный); 2) реополиглюкин (по-лиглюкин низкомолекулярный).
III. Препараты для парентерального питания: 1) гидролизин Л-103; 2) гидролизат казеин ЦОЛИПК; 3) аминопептид; 4) ами-нокровин; 5) белковый кровезаменитель КВ-8; 6) жировая эмульсия ЛИПК (липомайз).
Помимо названных выше высокоэффективных препаратов большое распространение нашли так называемые солевые крис-таллоидные растворы: 0,85% раствор хлорида натрия — физиологический раствор, раствор Рингера — Локка (хлорида натрия 9 г, хлорида калия 0,25 г, хлорида кальция 0,23 г, соды 0,2 г, глюкозы 1 г, воды 1000 г), раствор Рингера (хлорида натрия 8 г, хлорида кальция 0,1 г, хлорида калия 0,075 г, соды 0,1т, воды 1000 мл), солевой инфузин ЦОЛИПК (хлорида натрия 8 г, хлорида калия 0,2 г, хлорида кальция 0,25 г, хлорида магния 0,05 г, соды 0,8 г, фосфата натрия 0,3 г, воды 1000 мл).
Солевые растворы применяют в основном при обезвоживании организма, интоксикации, больших кровопотерях. Наиболее эффективен солевой инфузин. Преимущество солевых растворов — быстрота приготовления, недостаток — быстрое выведение из кровяного русла и организма.
|




